国立がん研究センターが出した肺がん検診の新しい提言とは?
喫煙量の多い喫煙者は低線量CTを年1回推奨、喀痰細胞診併用は「実施しない」
肺がんを見つけ出すための肺がん検診は重要ながん検診の一つとして位置付けられている。
日本国内では、がんの種類ごとにがん検診のガイドラインが公表され、その内容が検証されて、更新を続けており、2025年4月には肺がんのガイドラインである「有効性評価に基づく肺がん検診ガイドライン」2025年度版が公表された。
ガイドラインは定期的に更新される
- がん検診ガイドラインは、国内外の最新研究を基に、検診の種類・対象・頻度を科学的根拠から定期的に見直している。
- 新しい肺がん検診ガイドラインでは、喫煙指数に基づき、低線量CT検査の推奨を喫煙状況別に明確化した。
- 喫煙指数600以上の重喫煙者には、50~74歳を対象に年1回の低線量CT検査を推奨し、利益と過剰診断などの不利益を検証した上で位置づけている。
がん検診のガイドラインは定期的に更新されている。
この更新は、どの種類の検診を、どのような人に、どれくらいの頻度で行うべきかを、科学的な根拠に基づいて改めて整理し直すものとなる。
国立がん研究センターがん対策研究所検診研究部が、旧版である2006年度版の公開以降に蓄積した国内外の研究を検証して、その結果を最新のガイドラインに反映している。
肺がん検診の新たなガイドラインの特徴の一つは、「低線量CT」の位置づけを喫煙状況別に明確化したこと。
低線量CTとは、X線を使って、胸部を数十枚の断面図として写す検査で、肺がん検診のために通常の診療で用いられるCT検査よりも放射線量を低くして実施されるもの。
新しいガイドラインでは、「喫煙指数」に基づいて、低線量CTの推奨を区分けしている。
喫煙指数とは、1日の喫煙本数×喫煙年数の値で表される指標のこと。禁煙したことがある人は、禁煙した年数を引き、加熱式たばこは1カートリッジを喫煙本数として計算する。
今回のガイドラインでは、喫煙指数600以上の人を「重喫煙者」とし、600未満の人を「軽喫煙者」、全くたばこを吸わない人を「非喫煙者」とした。
2025年度版では、喫煙指数600以上の重喫煙者には、低線量CT検査を推奨グレードAとした。
市町村が提供する対策型検診、医療機関が任意に実施している任意型検診のいずれでも実施を勧めた。
低線量CTでは精密検査が必要な人が一定の割合で発生する。この中には実際にはがんでないにもかかわらずがんと診断されてしまう「過剰診断」も起こり得る。そのため検診を受ける利益が、過剰診断などの不利益を上回るのはどのようなグループになるのかが検証の上で決定されている。
今回のガイドラインでは、重喫煙者に対する低線量CTの対象年齢は50~74歳、検診間隔は1年に1回と具体的に示された。開始年齢を早めすぎると被ばくによる不利益が増え得ること、肺がん死亡が50代から増加することを踏まえている。一方で、終了年齢は、健康寿命や手術関連リスクが考慮されている。
軽喫煙者や非喫煙者への対応は?
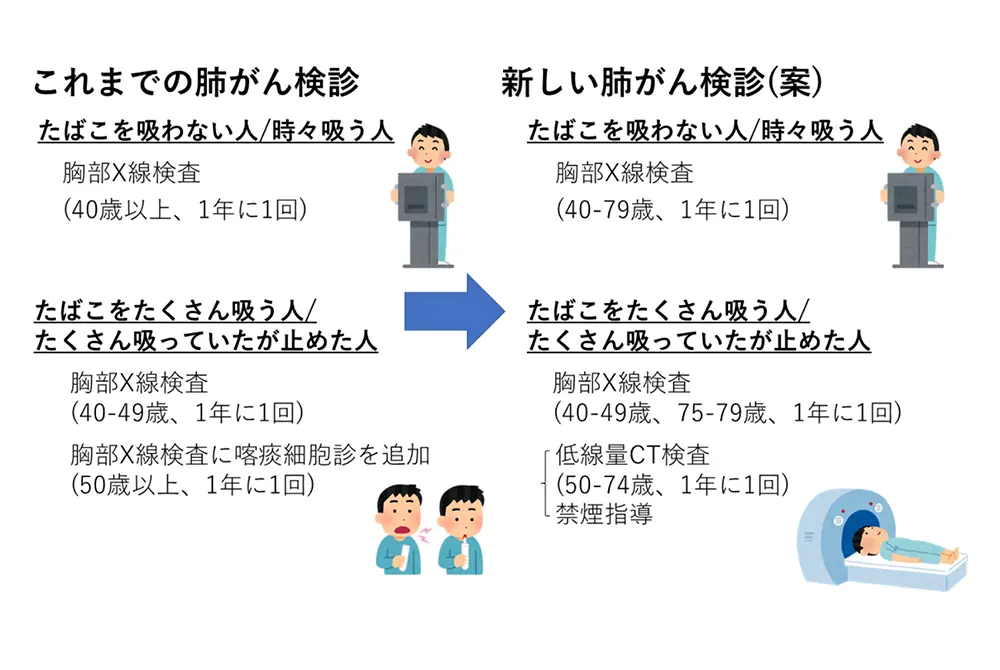
- 重喫煙者以外(喫煙指数600未満や非喫煙者)への低線量CTは、利益を示す根拠が不十分として推奨グレードIとなり、対策型検診では実施しない整理とされた。
- 非喫煙者の肺がんは進行が遅いケースが多く、検診による過剰診断のリスクが指摘されており、任意型検診では利益・不利益を説明した上で個人判断に委ねる。
- 胸部X線検査は喫煙状況を問わず推奨グレードAとされた一方、重喫煙者への胸部X線と喀痰細胞診の併用は、効果の根拠不足から推奨されなかった。
重喫煙者以外(喫煙指数600未満の喫煙者や非喫煙者)に対する低線量CTは推奨グレードI(利益を検討する根拠が不十分)とされた。結果として、ガイドラインでは、対策型検診としては実施しないことを勧めた。
国内で死亡率減少効果を検証する無作為化比較対照試験が進行中だが、現時点では利益が不明確とされた。国立がん研究センターは、非喫煙者に発生する肺がんは進行が遅く、がん検診により過剰診断のリスクがあると指摘している。同センターによると、過剰診断とは、すべてのがん検診に生じる不利益で、がん検診を行うことで、致死的でないがんを発見することを意味すると説明している。
任意型検診として行う場合は、医療者が利益と不利益の情報を適切に提供したうえで、受診者個人の判断に委ねる整理となった。
既存の胸部全体にX線を照射して撮影する胸部X線検査は、喫煙状況にかかわらず推奨グレードAとし、対象年齢40~79歳、年1回という枠組みを明示した。
対照的に、重喫煙者に対する胸部X線と、痰に含まれる細胞を調べる検査である喀痰細胞診の併用法は推奨グレードDで、対策型検診として実施しないことを勧めた。
その理由としては、併用による死亡率減少効果の上乗せを示す根拠が乏しいことに加え、喀痰細胞診で発見される肺がんが国内で年間20~30例程度にまで減少している現状を踏まえた。また、「喀痰細胞診の標的疾患である肺門部扁平上皮癌が激減し、検診として行う意義が乏しくなっている」と指摘している。
やはり利益よりも不利益が大きいと判断された。
がん検診と同時に禁煙を促す可能性も
- ガイドラインは検診方法の見直しに加え、低線量CT実施時に禁煙支援を組み合わせる重要性を示し、日本での導入検討にも言及した。
- 肺がんは国内で罹患数・死亡数ともに多く、欧米で低線量CTによる死亡率減少効果が示されたことが、検診手法見直しの背景となっている。
- 新ガイドラインでは、死亡率減少という利益だけでなく、過剰診断や被ばく、心理的負担などの不利益も含め、対策型検診として社会実装可能かを重視して評価した。
ガイドラインでは、がん検診の受け方を改めるとともに、禁煙をサポートしていくことも重視している。米国では、低線量CTを実施するときに禁煙を促すことが行われており、日本でも導入を検討する可能性があると説明した。
肺がんは国内で年間約12万人が診断され、男女合計では2番目に罹患が多く、がん死亡では男女計で最多とされている。
公的検診は1987年から胸部X線で実施され、50歳以上の重喫煙者には喀痰細胞診が併用されてきた。一方、欧米では重喫煙者を対象に低線量CTの無作為化比較対照試験が相次いで報告され、死亡率減少効果が示されたことで、検診手法の見直し圧力が高まっていた。
今回のガイドラインは、検診の主たる利益である死亡率減少効果だけでなく、偽陽性や精密検査の増加、過剰診断、放射線被ばく、偶発所見、心理的負担といった不利益も俎上に載せ、対策型検診として社会実装できるかどうかを評価軸に据えた。低線量CTは、対象を広げるほど利益が増えるとは限らず、条件逸脱によって不利益が膨らむ点が強調された。
参考文献
科学的根拠に基づくわが国の肺がん検診を提言 「有効性評価に基づく肺がん検診ガイドライン」2025年度版公開(国立がん研究センター)
https://www.ncc.go.jp/jp/information/pr_release/2025/0425/index.html

この記事の執筆者
星良孝
PRENOVO編集長。東京大学農学部獣医学課程卒。日経BPにて「日経メディカル」「日経バイオテク」「日経ビジネス」の編集・記者を担当後、エムスリーなどを経て2017年にステラ・メディックスを設立。ヘルスケア分野を中心に取材・発信を続ける。獣医師。





